Enfermedad de Cushing: lo que el paciente necesita saber

Descripción general
La enfermedad de Cushing es una condición de producción excesiva de la hormona cortisol debido a un tumor benigno de la glándula pituitaria. Los síntomas comunes incluyen presión arterial alta, niveles altos de azúcar en sangre, fatiga y acumulación de grasa corporal en la cara, el cuello y el abdomen.
La amplia variedad de síntomas y los cambios graduales en la apariencia a menudo provocan un diagnóstico tardío. Aunque el tumor es benigno, los síntomas empeorarán hasta que se inicie el tratamiento. Las opciones de tratamiento incluyen cirugía, medicamentos y radioterapia. La cirugía suele ser curativa, es la primera línea de tratamiento y puede ser necesaria la suplementación hormonal después del procedimiento. Esta enfermedad puede poner en peligro la vida si no se trata.
¿Qué es la enfermedad de Cushing?
La enfermedad de Cushing es una afección caracterizada por un exceso anormal de cortisol, la hormona del estrés, debido a un tumor benigno productor de hormonas de la glándula pituitaria en el cerebro. Este tumor hipofisario, también conocido como adenoma hipofisario, produce un exceso de hormona adrenocorticotrópica (ACTH).
La función de la ACTH es hacer que las glándulas suprarrenales sobre los riñones produzcan cortisol, la hormona del estrés. Unos niveles de ACTH excesivamente elevados provocan una producción descontrolada de cortisol y mantienen al organismo en un estado de estrés constante. Esta afección fue descrita por primera vez en 1912 por el muy estimado Dr. Harvey Cushing, a quien a menudo se le considera el fundador de la neurocirugía moderna.
La producción de cortisol sigue naturalmente un ciclo diario o "ritmo circadiano". Los niveles suelen ser más altos por la mañana para promover la vigilia y más bajos durante la noche. El cortisol también se produce durante situaciones de estrés agudo, a menudo conocida como respuesta de “lucha o huida”. En ambos casos, el cortisol tiene una amplia variedad de funciones que incluyen la regulación de la presión arterial, la movilización de reservas de energía y la supresión del sistema inmunológico. Sin embargo, cuando esta respuesta permanece crónicamente activa, pueden aparecer síntomas perturbadores.
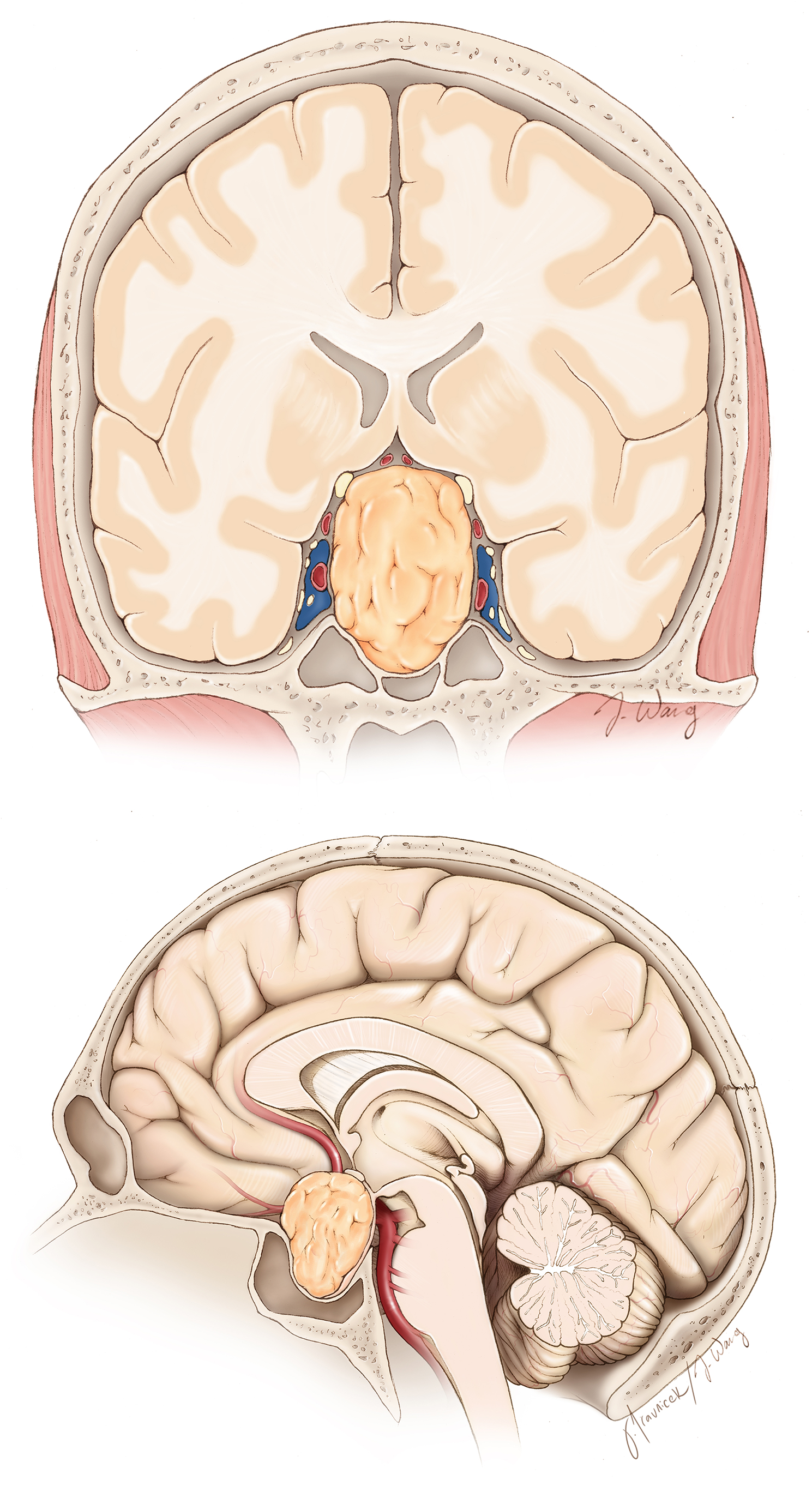
Figura 1. Se observa un gran adenoma hipofisario en la base del cerebro que comprime los nervios ópticos y los vasos sanguíneos circundantes.
¿Cuáles son los síntomas?
Las hormonas son sustancias químicas que viajan por el torrente sanguíneo y tienen efectos en todo el cuerpo. Por lo tanto, los niveles elevados de cortisol en la enfermedad de Cushing suelen provocar una amplia variedad de síntomas. Estos síntomas pueden ser sutiles y verse por separado, lo que lamentablemente puede provocar un retraso en el diagnóstico.
Los síntomas generales pueden incluir:
- Hipertensión
- Diabetes mellitus
- Rostro redondo y de apariencia más llena
- Enrojecimiento de las mejillas
- Acumulación de grasa detrás del cuello
- Estrías abdominales y fácil aparición de hematomas
- Exceso de crecimiento del cabello
- Debilidad y fatiga
- Pérdida de masa muscular, especialmente de brazos y piernas.
- Aumento de peso abdominal
- Disminución de la fertilidad y el deseo sexual.
- Ausencia de menstruación (amenorrea)
- Trastornos del estado de ánimo
- Osteoporosis
¿Por qué deberías operarte con el Dr. Cohen?
Dr. Cohen
- Más de 7500 cirugías especializadas realizadas por el neurocirujano elegido
- Tratamiento más personalizado
- Gran experiencia=tasa de éxito más alta y tiempos de recuperación más rápidos
Centros de salud principales
- No tiene control sobre la elección del cirujano que le trata
- Tratamiento de talla única (una misma talla o medida para todos)
- Menos especialización
Para más motivos, por favor haga click aquí.
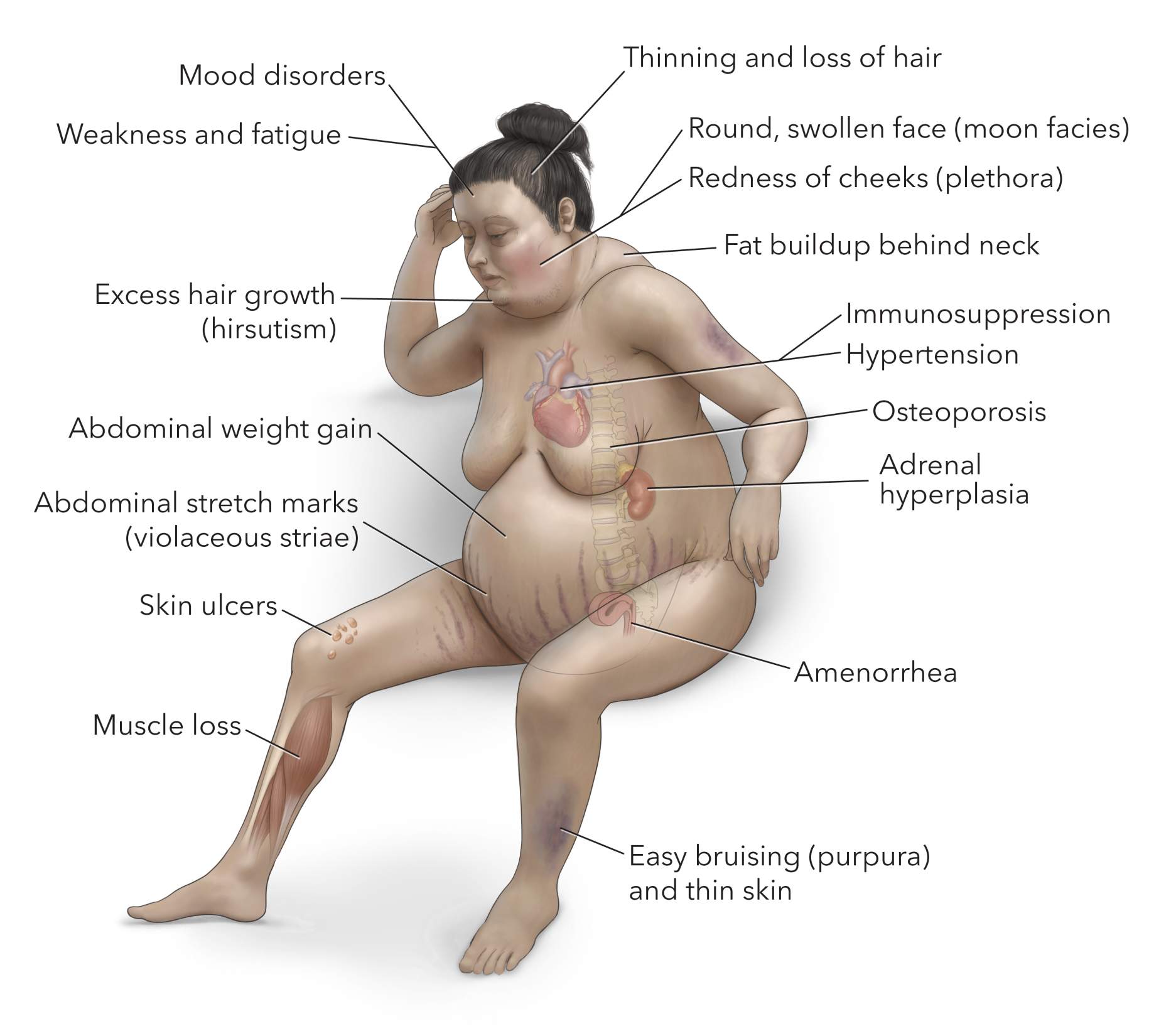
Figura 2. Los síntomas del exceso de cortisol incluyen acumulación de grasa detrás del cuello, estrías abdominales, aparición de hematomas con facilidad, enrojecimiento de las mejillas y pérdida de masa muscular, especialmente en brazos y piernas.
Los tumores hipofisarios muy grandes (macroadenomas) pueden causar síntomas adicionales al comprimir estructuras cercanas en la cabeza. Debido a la proximidad de las fibras del nervio óptico, un adenoma hipofisario grande puede provocar alteraciones visuales. En concreto, se puede notar una pérdida de visión periférica (hemianopsia bitemporal). La visión puede volverse borrosa y los colores pueden parecer menos vívidos.
La glándula pituitaria es responsable de producir muchas hormonas importantes además de ACTH que afectan a la liberación de hormonas tiroideas, de crecimiento y sexuales. Si el adenoma pituitario crece lo suficiente como para comprimir la glándula pituitaria normal, pueden producirse niveles reducidos de estas otras hormonas críticas y provocar síntomas. Por ejemplo, una reducción de las hormonas sexuales podría provocar una reducción del deseo sexual, impotencia e infertilidad.
Síndrome de Cushing
El síndrome de Cushing (a diferencia de la enfermedad de Cushing) es una condición en la que los niveles de cortisol en el cuerpo son anormalmente altos, de cualquier origen. La causa más común es el uso prolongado de medicamentos corticosteroides como prednisona, hidrocortisona y dexametasona. Esto se observa en pacientes que requieren tratamiento crónico por asma grave o artritis reumatoide. La segunda causa más común es un adenoma hipofisario secretor de ACTH (enfermedad de Cushing).
Otras causas de cortisol alto pueden incluir tumores de las glándulas suprarrenales que secretan cortisol directamente o tumores que producen ACTH en otras partes del cuerpo (síndrome de Cushing ectópico). Su médico realizará pruebas para descartar estas otras posibilidades durante un examen adecuado para detectar la sospecha de enfermedad de Cushing. Esté preparado para informar a su médico sobre cualquier uso de medicación actual y anterior durante esta evaluación.
¿Cuáles son las causas?
La mayoría de los tumores hipofisarios ocurren esporádicamente sin factores de riesgo subyacentes conocidos o predisposiciones genéticas. Se están realizando investigaciones para comprender mejor el desarrollo de la enfermedad de Cushing y los adenomas hipofisarios en general.
¿Cómo es de común?
La enfermedad de Cushing es poco común y se diagnostican aproximadamente entre 10 y 15 casos por millón de personas al año. La mayoría de las personas tienen entre 20 y 50 años, y aproximadamente tres veces más mujeres que hombres se ven afectadas.
¿Cómo se diagnostica?
El diagnóstico se basa inicialmente en una revisión del historial médico, del examen físico y de los resultados de las pruebas de laboratorio del paciente. Estos demostrarán los signos y síntomas de los niveles elevados de cortisol y se solicitarán pruebas de confirmación adicionales, como una prueba de excreción urinaria de cortisol de 24 horas. A muchos pacientes les resulta útil comparar fotografías actuales y antiguas, ya que los cambios corporales suelen ser graduales.
Los endocrinólogos son los principales responsables del estudio inicial y el diagnóstico de la enfermedad/síndrome de Cushing. El diagnóstico preciso puede ser complejo y desafiante, especialmente en casos leves.
Una vez que se confirma el síndrome de Cushing, el médico comenzará más estudios para determinar la fuente del cortisol elevado. El diagnóstico de la enfermedad de Cushing puede resultar inicialmente complicado debido a las fluctuaciones diarias de los niveles de cortisol y, a menudo, al pequeño tamaño de los tumores (microadenomas). El objetivo de las pruebas de diagnóstico será confirmar la presencia de un adenoma hipofisario productor de ACTH, mientras se descartan otras posibles fuentes de exceso de cortisol mediante las pruebas que se describen a continuación.
Pruebas basadas en hormonas
El objetivo inicial de las pruebas de laboratorio es confirmar la presencia de cortisol elevado mediante las siguientes pruebas.
- Excreción urinaria de cortisol de 24 horas: esta prueba es útil para confirmar un nivel total alto de cortisol en un ciclo diario completo. Este método se utiliza porque los niveles de cortisol pueden ser altos o bajos dependiendo de la hora del día. Además, esta prueba puede ser normal en casos leves, por lo que a veces se requieren varias pruebas para el diagnóstico.
- Cortisol salival nocturno: los niveles de cortisol normalmente son más bajos durante la noche. En esta prueba, los niveles de cortisol se miden en la saliva obtenida cerca de la medianoche. Si los niveles son elevados, es probable que se produzca el síndrome de Cushing. Es importante destacar que si esta prueba es negativa, es muy probable que el paciente no tenga el síndrome de Cushing.
- Prueba de supresión de dexametasona en dosis bajas: esta prueba evalúa la función de regulación de la retroalimentación de la glándula pituitaria mediante la administración de un fármaco similar al cortisol, la dexametasona, que debería reducir la producción de ACTH y cortisol. Este es el mecanismo normal de la glándula pituitaria para prevenir la sobreproducción de cortisol. Si hay un tumor productor de ACTH o cortisol, continuará produciendo ACTH y cortisol a pesar de la dosis baja de dexametasona. Por lo tanto, si el resultado de la prueba revela un nivel alto de ACTH o cortisol después de la administración de dexametasona, es necesario realizar más estudios para determinar la fuente.
- Prueba de supresión de dexametasona en dosis altas: esta prueba probablemente se utilizará si la prueba de supresión de dexametasona en dosis bajas es anormal. El propósito de esta prueba es distinguir entre un adenoma hipofisario o un tumor ectópico como fuente de cortisol elevado. Una dosis alta de dexametasona debería ser lo suficientemente fuerte como para impedir que un adenoma hipofisario produzca ACTH y, por lo tanto, cortisol. Se espera que los niveles de ACTH y cortisol disminuyan si esta es la fuente. Los niveles de ACTH y cortisol permanecerán altos si un tumor de las glándulas suprarrenales u otro tejido produce estas hormonas.
- Imágenes por resonancia magnética pituitaria (RM): la resonancia magnética es el método más detallado para visualizar los tejidos cerebrales y la glándula pituitaria. Una vez que se eliminan las causas obvias del cortisol alto (p. ej., medicamentos), se obtendrá una resonancia magnética de la cabeza para detectar un adenoma hipofisario.
- Muestreo del seno petroso inferior (IPSS): este es un procedimiento más invasivo (angiografía) en el que se toman muestras de los niveles de ACTH directamente de las venas que salen de la hipófisis. Luego, estos niveles se comparan con los de una vena periférica, lo que permite al médico determinar si la fuente de ACTH es la pituitaria o cualquier otra parte del cuerpo. Este procedimiento implica un catéter que se coloca en la ingle del paciente para viajar hasta las venas alrededor de la glándula pituitaria. Este procedimiento se realiza de forma ambulatoria y el paciente regresa a su casa el mismo día del procedimiento.
¿Cuáles son las opciones de tratamiento?
La enfermedad de Cushing comúnmente se trata con cirugía, radiación, medicamentos o una combinación de estas terapias. La cirugía suele ser la primera línea de tratamiento, ya que actualmente es la única opción curativa. Para los pacientes que no pueden someterse a una cirugía o en los casos en los que la cirugía no tiene éxito, la medicación y la radioterapia pueden controlar la afección.
Cirugía pituitaria
La cirugía endoscópica hipofisaria es actualmente la única opción de tratamiento curativo para los adenomas hipofisarios secretores de ACTH. Se puede realizar una cirugía mínimamente invasiva a través de la nariz utilizando un instrumento especial con una pequeña cámara (endoscopio) y el abordaje transesfenoidal. Durante el abordaje transesfenoidal, se pasan instrumentos quirúrgicos a través de la nariz y los senos paranasales para llegar a la glándula pituitaria en la base del cráneo.
En este video, el Dr. Cohen describe las técnicas para un microadenoma focal que causa la enfermedad de Cushing.
Para obtener más información sobre los aspectos técnicos de la cirugía y la amplia experiencia del Dr. Cohen, consulte el capítulo sobre Microadenoma pituitario en el Neurosurgical Atlas.

Figura 3. Extracción de hueso a través de los conductos nasales (izquierda) en ruta hacia un tumor en la base del cerebro (derecha).
Las tasas de complicaciones son bajas, pero pueden incluir pérdida de líquido cefalorraquídeo, micción y sed excesivas (diabetes insípida) y déficit hormonales. Suelen ser condiciones temporales. La mayoría de los ingresos en el hospital no duran más de 3 a 4 días.
Por lo general, algunos tumores más grandes no se pueden extirpar de la misma manera. En tales casos, el cirujano podría optar por una craneotomía. Durante este procedimiento, el cirujano expone el tumor a través de la parte superior del cráneo. Se trata de una forma de cirugía más invasiva y la estancia postoperatoria es más larga, normalmente entre 5 y 6 días.
Medicación
Para los pacientes en los que la cirugía no es una opción o si la cirugía no ha tenido éxito, se puede iniciar el tratamiento con pasireotida (Signifor). La pasireotida es un análogo de la hormona somatostatina que puede unirse al tumor secretor de ACTH e inhibir la secreción de ACTH. Dado que este medicamento puede provocar un aumento de los niveles de azúcar en sangre (hiperglucemia), los pacientes con diabetes mellitus deben ser evaluados cuidadosamente y optimizar sus terapias para la diabetes actuales antes de comenzar a tomar el medicamento.
Radiación
La radioterapia se utiliza a menudo después de la cirugía para prevenir el crecimiento del tumor residual. Si hay evidencia de crecimiento del tumor residual después de la cirugía, también se podría considerar el tratamiento con radiación. La radioterapia puede realizarse en forma de radiación externa tradicional o mediante radiocirugía estereotáctica, más intensa y precisa.
La radioterapia de haz externo tradicional administra directamente un solo haz de radiación al tumor. El procedimiento suele realizarse 5 veces por semana, durante varias semanas. Los tratamientos de radiación pueden tardar varios años en controlar completamente el crecimiento del tumor y/o la secreción hormonal, y el procedimiento corre el riesgo de dañar la función pituitaria normal, así como las estructuras neurales adyacentes.
La radiocirugía estereotáxica puede administrar dosis más altas de radiación con mayor precisión mediante la aplicación de haces múltiples y precisos para apuntar al tumor. No requiere ninguna incisión y se realiza como un procedimiento ambulatorio de una sola sesión. Al igual que con la radioterapia de haz externo, pueden pasar años hasta que se manifiesten todos los beneficios, pero a diferencia de la radioterapia de haz externo, las estructuras circundantes son menos propensas a sufrir daños debido al tratamiento de radiación. Por lo general, se evita el tratamiento de tumores cerca de nervios importantes.
La radioterapia se puede utilizar en raras ocasiones como alternativa a la cirugía en los casos en los que el tumor es inaccesible por vías tradicionales.
Las posibles complicaciones de la radioterapia incluyen dolores de cabeza, convulsiones, problemas neurológicos (según el área que se esté tratando) y dificultades para pensar o tomar decisiones. La lesión permanente de los tejidos sanos causada por la radiación (necrosis por radiación) es otra complicación posible pero tardía de la radioterapia que provoca dolores de cabeza, pérdida de memoria, cambios de personalidad y convulsiones. Esta complicación es poco común pero puede ocurrir meses o años después del tratamiento.
Adrenalectomía bilateral
En casos graves, puede ser necesaria la extirpación de ambas glándulas suprarrenales ubicadas en la parte superior de los riñones si las opciones de tratamiento anteriores no han logrado curar la enfermedad ni controlar los síntomas. Sin estas glándulas, los pacientes necesitarán un reemplazo hormonal de por vida.
¿Cuál es la perspectiva de recuperación?
Las perspectivas de recuperación de la enfermedad de Cushing dependen del tamaño del tumor y del estadio de progresión de la enfermedad. Si un tratamiento como la cirugía y en el caso de tumores pequeños (microadenomas) elimina adecuadamente el tumor, los pacientes pueden esperar volver a una vida normal y saludable en general. La cirugía pituitaria puede curar o mejorar los síntomas en el 80-85% de los pacientes. La radiocirugía estereotáxica tiene una eficacia similar, con tasas de remisión de alrededor del 50-60%.
Los adenomas hipofisarios pueden reaparecer, por lo que es importante realizar un seguimiento regular con su médico para detectar nuevos crecimientos. Después de la terapia, la producción de otras hormonas pituitarias puede verse afectada y requerir suplementos hormonales.
Recursos
Glosario
Hormona adrenocorticotrópica (ACTH)- hormona producida por la hipófisis, que hace que las glándulas suprarrenales produzcan cortisol.
Adenoma- tumor benigno de tejido que contiene glándulas.
Tumor benigno- tumor que permanece en su ubicación primaria sin diseminarse
Cortisol- hormona secretada por las glándulas suprarrenales que activa la respuesta al estrés y el estado de alerta.
Craneotomía- procedimiento que extrae un trozo de hueso del cráneo para exponer el cerebro; el hueso se vuelve a unir a su ubicación original inmediatamente después del resto de la cirugía
Diabetes insípida- anomalía en el procesamiento de sal y agua que provoca micción excesiva y sed causada por problemas con la hormona antidiurética.
Glándula pituitaria- glándula del tamaño de un guisante situada en la base del cerebro que regula muchas hormonas importantes.
Necrosis por radiación- daño de células sanas causado por la radiación.
Colaboradores: Bradley Estes BS, Gina Watanabe BS
References
- Chung Thong Lim, Márta Korbonits Korbonits, Update on The Clinicopathology of Pituitary Adenomas, Endocrine Practice, Volume 24, Issue 5, 2018, Pages 473-488, ISSN 1530-891X, https://doi.org/10.4158/EP-2018-0034.